Schlagwortarchiv für: Lipoprotein a
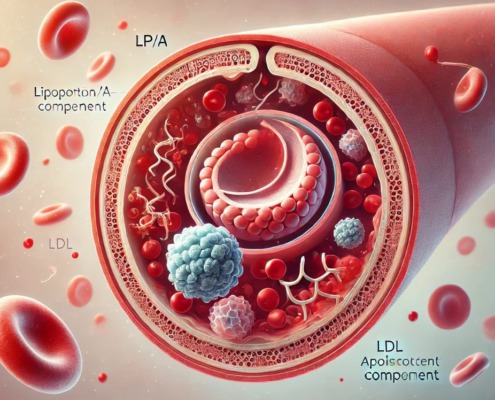
Lipoprotein A: Genvariante steigert Risiko für Herzinfarkt
Lange galt es als ein Randthema der Herzforschung, heute rückt es zunehmend ins Zentrum: Lipoprotein(a), kurz Lp(a), ein Partikel im Blut, das das Risiko für Herzinfarkt und Schlaganfall deutlich erhöhen kann. Anders als der klassische LDL-Cholesterinwert…

Vitamine und Omega-3-Fettsäuren können Risiko-Werte für Arteriosklerose senken
Gefäßschäden haben viele Ursachen, ein recht unbekannter Risikofaktor ist dabei ein erhöhter Homocystein-Spiegel. Homocystein fällt im menschlichen Körper beim Abbau schwefelhaltiger Aminosäuren an, die etwa durch zu viel fleischhaltiges…
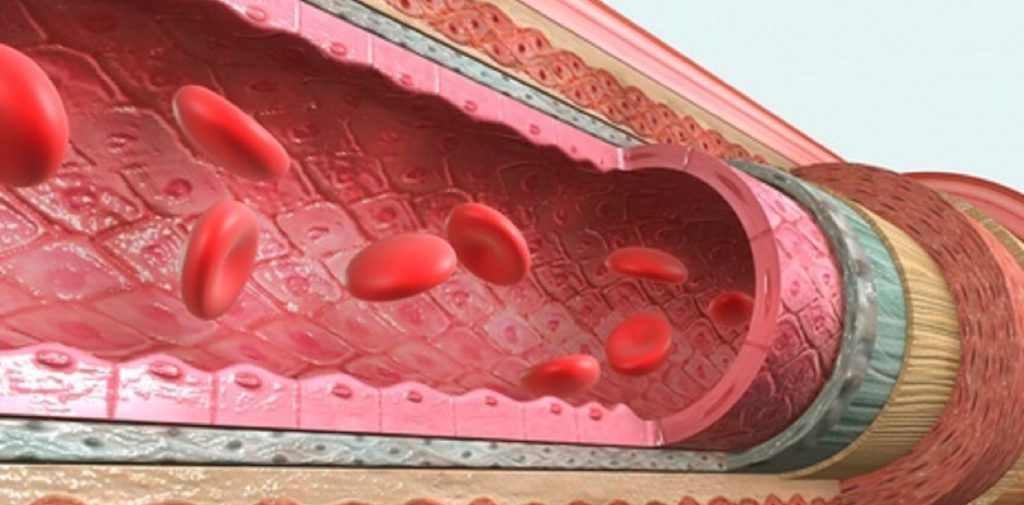
Arteriosklerose: diese Blutwerte sind Risiko-Faktoren
Als Arteriosklerose bezeichnet man die schleichende Verkalkung der Blutgefäße, die zu Herzinfarkten, Schlaganfällen und Thrombosen führen kann.
Arteriosklerose ist eine der häufigsten Krankheiten Deutschlands, bei der sich im Laufe der…
